日本は世界でもトップレベルの平均寿命、健康寿命を誇る国となり、これを実現した医療システムも海外からも高く評価されています。しかし、このような高齢化に伴い労働力不足や税金の問題など様々な問題が発生し、年金問題や介護スタッフ不足の問題もあります。
これから、さらに拡大していくであろうヘルスケア領域において、新たなテクノロジーであるデジタル・IoT・ビッグデータ、AI、ロボットによるヘルステックを用いて医療業界の未来や健康的な暮らしを支えていく取り組みが必要です。本記事では、医療業界の現状、課題に対しての対策を説明していきます。
医療業界の現状
日本は高齢者の増加と出生数の減少により医療崩壊に向かったカウントダウンが始まっているといっても過言ではありません。
人々の生活と密接に関わる医療業界について、現状分析していきたいと思います。
2025年問題
日本の高齢化率は、1970年に約7%(高齢化社会)、1994年に約14%(高齢社会)、2007年に21%(超高齢社会)、そして2018年には28%を超えました。この経緯を見ると、日本はすでに超高齢社会を超え、次の時代に突入しているとも捉えられます。
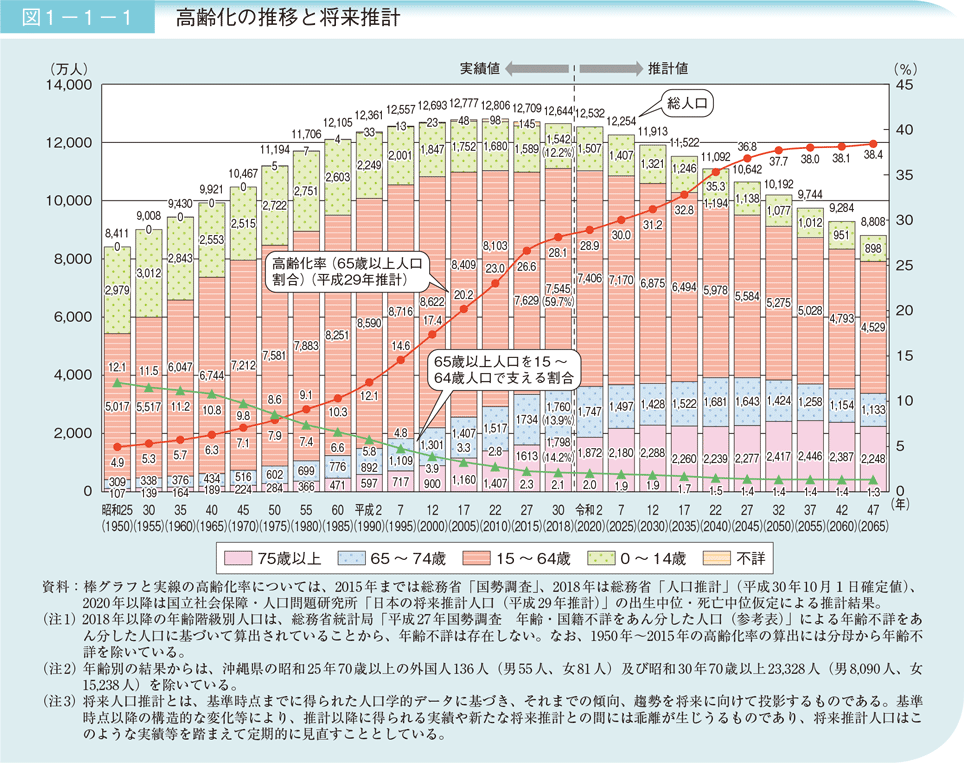
出典:内閣府「令和元年版高齢社会白書」概要版 第1章 高齢化の状況」
「2025年問題」とは、戦後の第一次ベビーブーム(1947~1949年)に生まれたいわゆる「団塊の世代」が75歳を迎える2025年に、日本がさらなる「超高齢社会」に突入することで起きるとされている問題の総称を指します。
高齢者は若い人に比べて病気にかかりやすく、病院へ行く頻度も増え、処方される薬の種類、量も多くなりがちです。高齢者の医療費自己負担額は原則1割であり、残りの費用は国や自治体の財源、つまり税金によって賄われるため、今後医療費にあてられる税金はさらに増加するでしょう。。
厚生労働省の推計では、医療費の保険給付金額は、2025年には54兆円になると試算されており、2019年現在よりも約12兆円も増えることになります。現在、消費税引き上げなどの施策が行われていますが、まだまだ追いつかない状況とも言えます。
病院と医師の不足も問題です。。重篤患者の受け入れや難しい処置、精密検査はおのずと病床のある大病院に限られます。ところが、資金繰りの悪化や働く医師の不足によって、名のある大病院ですら身売りを始めています。大病院で患者の受け入れができないようでは、どこの地域で暮らしていても安心して老後を過ごすことはできません。
一方で若年層の人口が減少し、基本的に日本では、若い世代の労働力が高齢者の生活を支える形が採用されていることから、環境・人材を含む労働資源の不足は否定できないものとなります。
現時点でも少子高齢化が深刻化する日本において、あと数年後に迫る2025年問題は、医療や介護などの社会保障を揺るがしかねない「我々の生活にも直結する問題」といえます。
市場拡大
このグラフは産業別就業者数の推移を表したグラフです。高齢化の進展で医療者は増え続け、2030年には、製造業、卸売・小売業を抜いて、医療・介護の就業者数がトップになります。
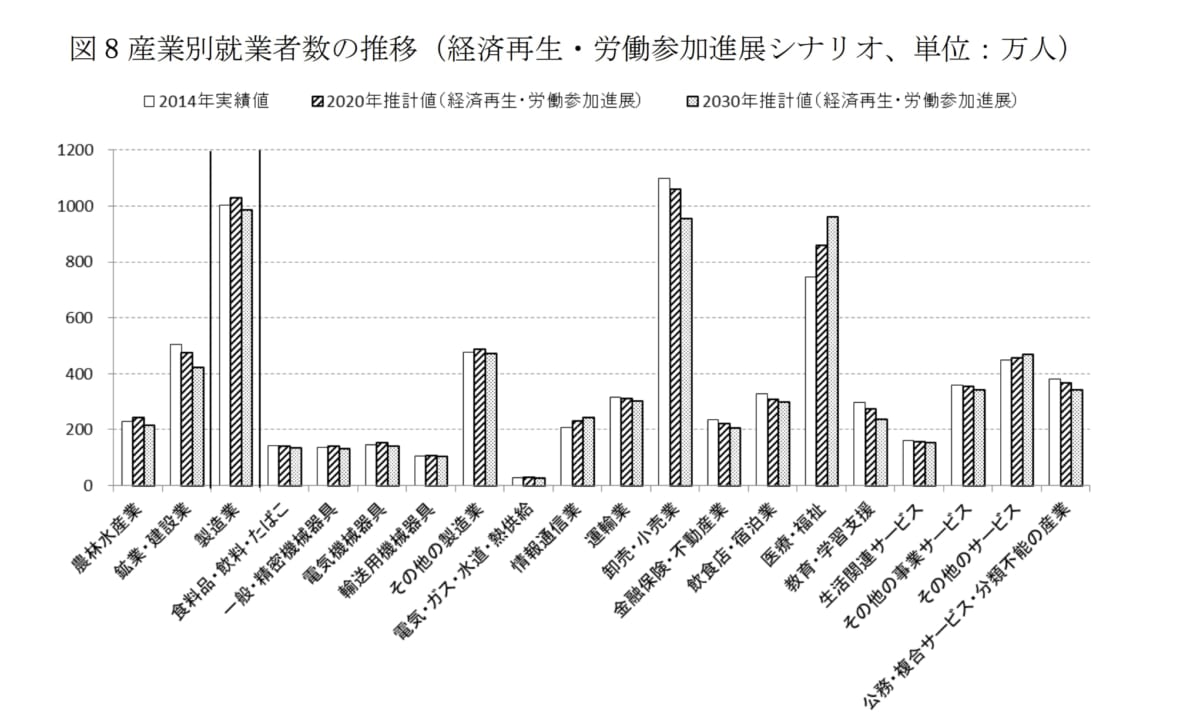
出典:「平成27年 労働力需給の推計」独立行政法人労働政策研究・研修機構
医療・福祉産業は、4大産業の中で唯一安定した右肩上がりの成長を見せており、日本経済を左右する重要な産業になることが見込まれています。
経産省調査によると世界市場は毎年9%以上成長しており、日本における医療産業の市場規模は、2013年に16兆円、2020年には26兆円、2030年には37兆円規模にまで成長すると推計されています。
また、国家戦略の一環として、健康寿命の延伸、医療費の削減とともに雇用の創出、国際競争力の強化を掲げており一層の成長が期待されています。
医療業界の課題
医療従事者人手不足
日本の医療機関の経営状況は全体的にはあまり良好とは言えず、日本にある病院の4割が赤字経営だといわれています。超高齢化に伴い医療費の抑制が進められていることもあり、病院の経営は今後さらに厳しい状況になることが予測されます。
医療従事者の人材不足も深刻です。増え続ける患者に対して医療に従事できる医師や看護師の数が不足しており、需要と供給のバランスが取れていません。過重労働を強いられる医療従事者も多く、貴重な人材の休職や離職も大きな懸念となっています。
ICT(情報通信技術)の導入
「ICT」とは、Information and Communication Technologyの略称で、「通信技術を活用したコミュニケーション」を表す言葉です。現在、ICTは医療業界において積極的な活用が求められています。中でも、「遠隔(オンライン)診療」と「情報共有・連携」に関するICT活用はニーズが高く、活用事例も多数あります。
遠隔診断は、専門医がいない地域の患者や一人暮らしの高齢者でも医療につながりやすくなるのが魅力です。さらに、患者の通院の負担を軽減するだけでなく、医師の負担軽減、現場業務の効率化にもつながることが期待されます。
また、情報管理の分野では、薬の服用歴を経時的に管理できる「電子版お薬手帳」というサービスがあります。電子版お薬手帳は健康管理に役立つだけでなく、情報を医師・薬剤師と共有することで、相互作用防止や副作用回避、服薬指導などにも応用できます。。
平成30年度に厚生労働省によって行われた調査では、電子版お薬手帳の所持率は約11%であり、今後のさらなる普及が期待されている状況です。
RPA導入
医療機関においては、団塊の世代が75歳を迎える2025年に向けてますます高齢化が進むことから、「医療の質確保」と「医療現場の業務負担軽減」に応えるために、RPA(Robotic Process Automation)の導入が進むと予測されています。
厚生労働省の「医師の勤務実態及び働き方の意向等に関する調査」によると、医師が担っている「医療記録(電子カルテの記録)」「患者への説明・合意形成」「医療事務(診断書等の文書作成、予約業務)」「血圧等の基本的なバイタル測定・データ取得」「院内の物品の運搬・補充・患者の検査室等への移送」のうち、約17%(1日あたり約41分)は他職種で分担可能という報告もされています。
成功事例としては、2018年11月からRPA導入の取り組みを開始している東京歯科大学市川総合病院へ「医療機関におけるRPA活用に関する実績検証」を行ったところ、年間で約2,453時間の業務時間削減、約368万円の費用対効果見込みという結果が出たことを、一般社団法人メディカルRPA協会が発表しています。
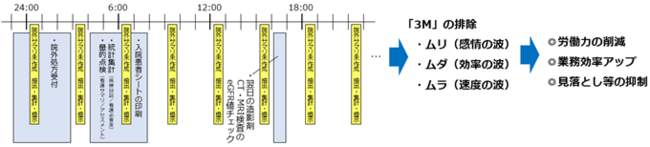
RPAの一日の稼働スケジュール例 (出典:https://prtimes.jp/main/html/rd/p/000000004.000047912.html)
さらにコロナ禍のなか、医療機関は経営状況の悪化、人材不足という負の罠に落ち込みましたが、RPAの実行はその状況を素早く逆転させることにつながります。
コロナ感染患者の急増という短期のみならず、地域によっては中長期的にも医療崩壊を招きかねない事態に追い込まれています。医療機関におけるRPA導入は、そうした状況を改善していくための助け舟にもなるといえるでしょう。
地域格差
医療の地域差をみるときに、「医療費」「医師数」が指標として判断されます。
<医療費>
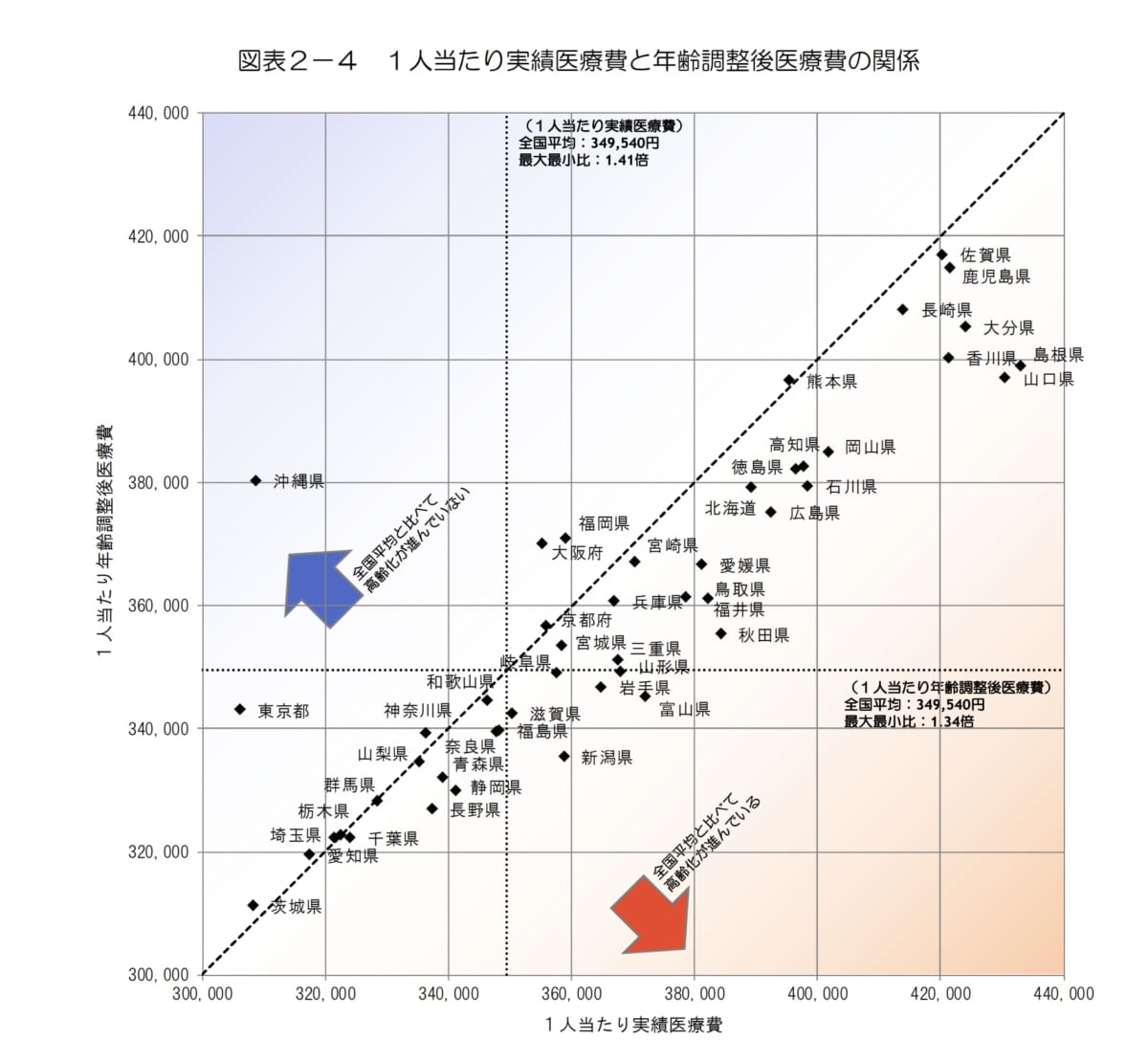
医療の地域差をみるとき、指標の一つとして「医療費」があります。日本の国民医療費は年々増加し続けている一方で、地域の格差もどんどん拡大してきています。
厚生労働省保健局調査課が調べた平成29年度「医療費の地域差分析」をみると各地域における医療費とその乖離がわかります。
国内で医療費が高い都道府県は佐賀県・鹿児島県・長崎県・大分県・香川県です。その一方で、医療費が低く抑えられている地域は茨城県・千葉県・埼玉県・栃木県・群馬県でした。明らかに西日本と東日本で分かれています。
<医師数>
医療の地域差をみるとき、指標の一つとして「医師数」があります。
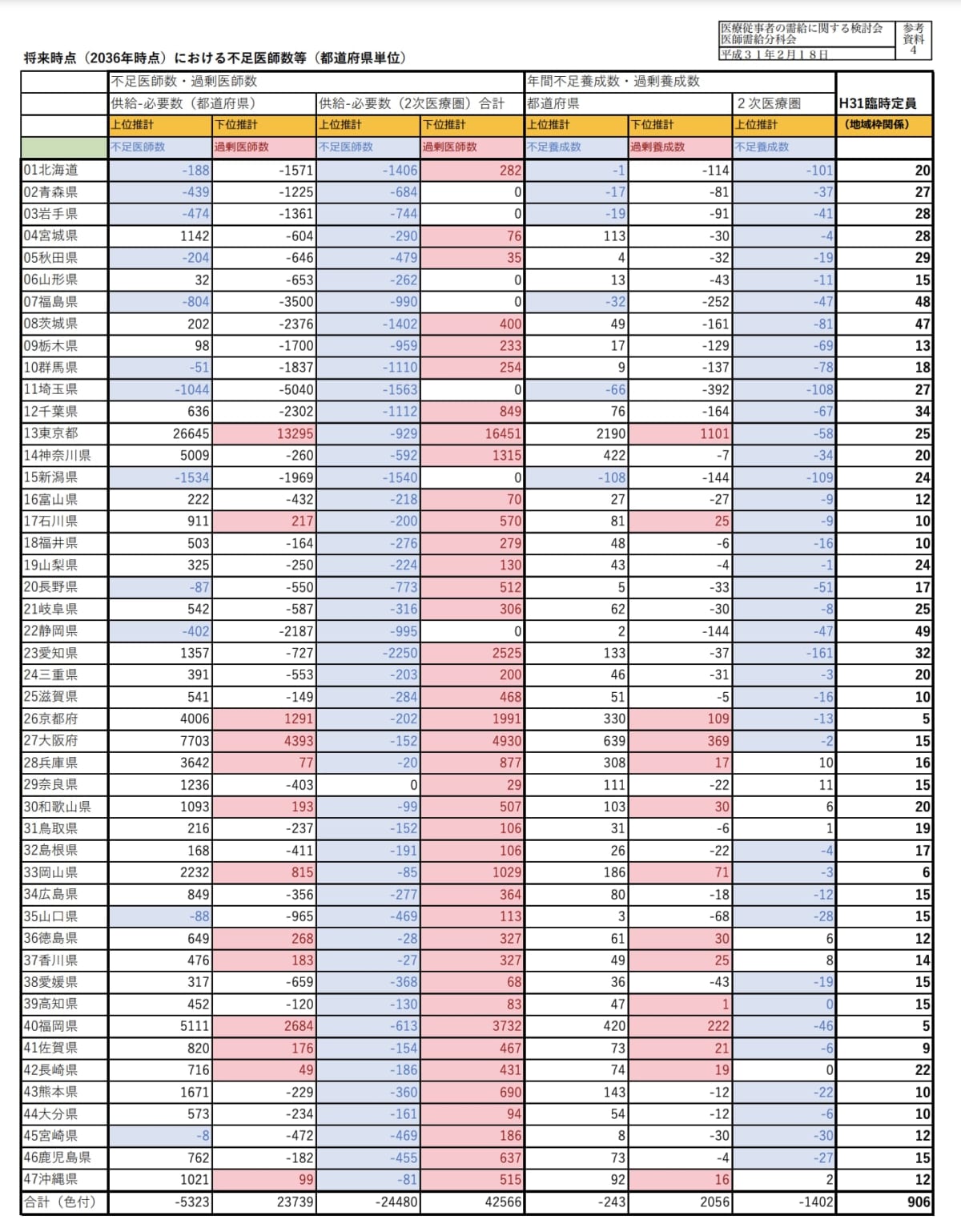
医師数が最も不足となる新潟県は2036年時点において、上位推計では「1534名の医師不足がある」と推計されました。これは、新潟県で「過去にもっとも医師確保が達成できた状態」が維持されたとしても、1534名の医師が不足することを意味します。
また、ほとんどの地域2次医療圏(健康増進・疾病予防から入院治療まで一般的な保健医療を提供する区域)は医師大量不足となっています。
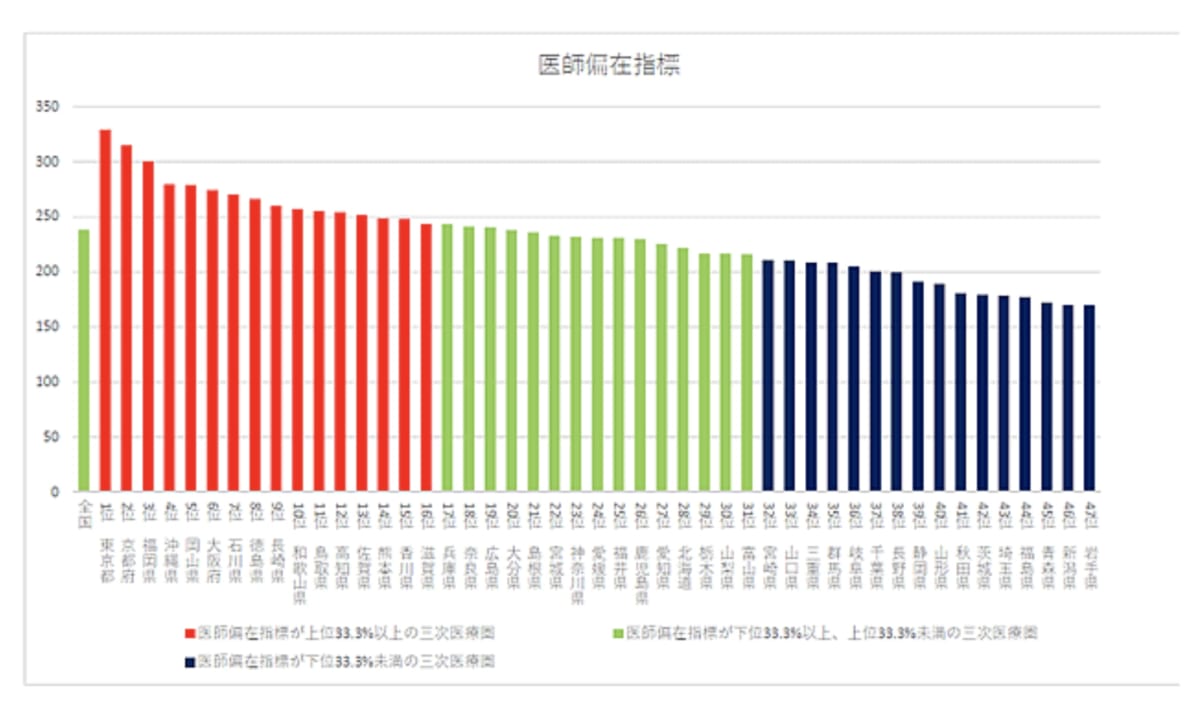
そのほか、2019年度から地域の医療ニーズに合致した効果的な医師偏在対策の実施のために、医師偏在の度合いを適切に示す指標が必要であることから、厚生労働省が「医師偏在指標」を提示しました。
“具体的には、①医療ニーズ及び将来の人口・人口構成の変化、②患者の流出入、③へき地等の地理的条件、④医師の性別・年齢分布について、⑤医師偏在の単位(区域、診療科、入院/外来)を「偏在に関わる 5 要素」として、これらを考慮して策定されたものが「医師偏在指標」とされています。
厚労省が示した計算式は「医師偏在指標=標準化医師数/地域の人口÷10万×地域の標準化受療率比」となっています。”
特に3次医療圏(先進的な技術を必要とする特殊な医療に対応する区域)別では、医師が最も多い東京都(同329.0)と、最も少ない岩手県(同169.3)では、1.9倍の格差があることが明らかになりました。
医療のネットワーク構築
医療の地域格差を解消する手段のひとつとして注目されているのが、地域医療を連携させたネットワークの構築です。
従来の“病院完結型”医療から、地域内外で病院と診療所等が機能分担・連携する“地域共創型”医療へ転換を図ります。
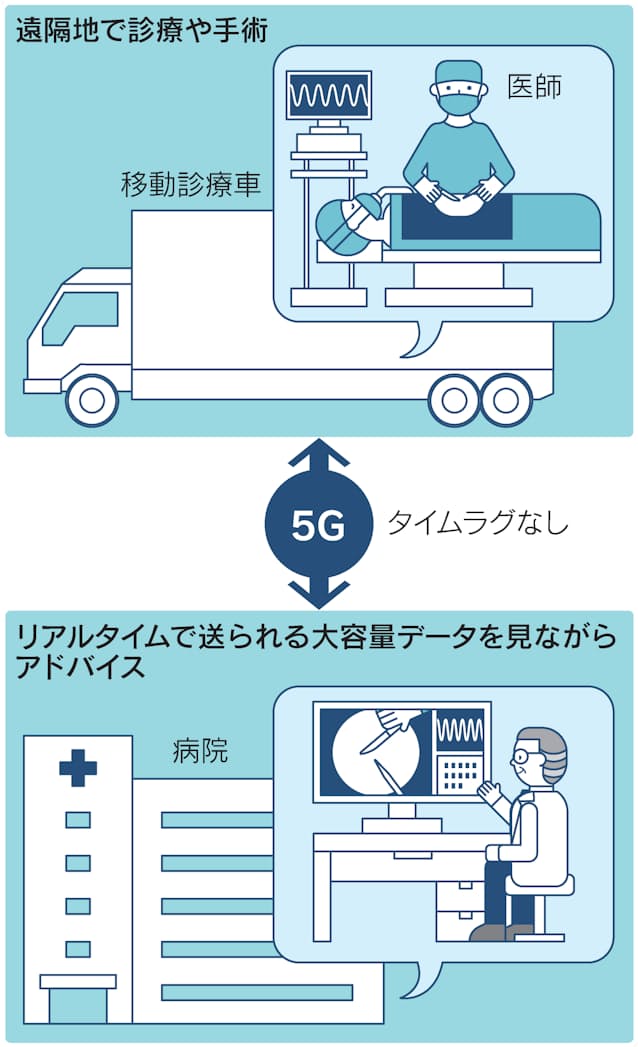
5Gで遠隔医療:患者と医師が距離を超えて繋がる
端的にいえば、医師と患者をスマートフォンなどのスマートデバイスやテレビでつなぐ遠隔診療です。患者は遠隔地にある病院に行くことなく、自宅や移動診療車で受診ができるようになります。
継続的な受診が容易になるので予防医療にも繋がり、生活習慣病有病者の減少にも貢献できます。また、医師にとっては往診の時間を削減できることにより、診察業務の最適化ができるというメリットがあります。
日本国内のどこにいても、最高レベルの診断を受けられることで、地域格差の解消が期待できます。
AI・IoTの最先端技術を活用した未来型医療
AI・IoT・スマートデバイスといった最新テクノロジーの活用は、地域格差をなくすことにつながります。
例えば、IoTを用いた手術支援ロボットの活用では、離島などの僻地に住む患者でも優れた医師による施術をが受けられるほか、高度な医療の提供も可能です。
病気の診断においても、「画像診断」「過去の論文との照合」「データの整理・入力」といった業務を効率的に処理でき、技術の個人差を埋めてくれます。
介護の問題
介護サービスを利用する高齢者が増え、介護保険の財源もひっ迫していきます。
高齢者が比較的軽度の要介護度の場合は、基本的には同居する家族が面倒を見ることで済むかもしれませんが、認知症や寝たきりの高齢者が増えると、特別養護老人ホーム(特養)の需要も高くなり介護費用も膨れ上がります。
さらに、主に都市部では特養の入所待機人数の増加に歯止めがかからない状態で、行き場のない要介護高齢者も増えています。
重度の要介護高齢者でも、家族がいて本人の年金も満額支給されている場合、老人ホームなどに払う費用が底を突きることは考えにくいでしょう。
しかし、核家族化による独居高齢者の増加や、若い時期に年金の支払いを怠ったことが原因で、生活保護に頼るケースも増えてくる可能性もあります。
地域包括ケアシステム
今後の高齢者をサポートするしくみとして「地域包括ケアシステム」の構築が期待されています。
地域包括ケアシステムでは、重度の要介護状態となっても住み慣れた場所で最後まで暮らせることを目指し、「医療」「介護」「住まい」「予防」「生活支援」などが一元的に提供されることを目指しています。
この地域包括ケアシステムを実現するための具体的な対策としては、次のようなものが挙げられています。
- 地域包括支援センターの設置
- 24時間対応の在宅医療や訪問介護の整備
- 低所得高齢者向け老人ホームの整備
- 喫茶店や大学を活用した高齢者の居場所づくり
- ボランティアによる高齢者の買い物支援
全国の各自治体が地域包括ケアシステムの構築に向けたこれらの取り組みを検討しており、東京都世田谷区などでいち早く実践が行われています。
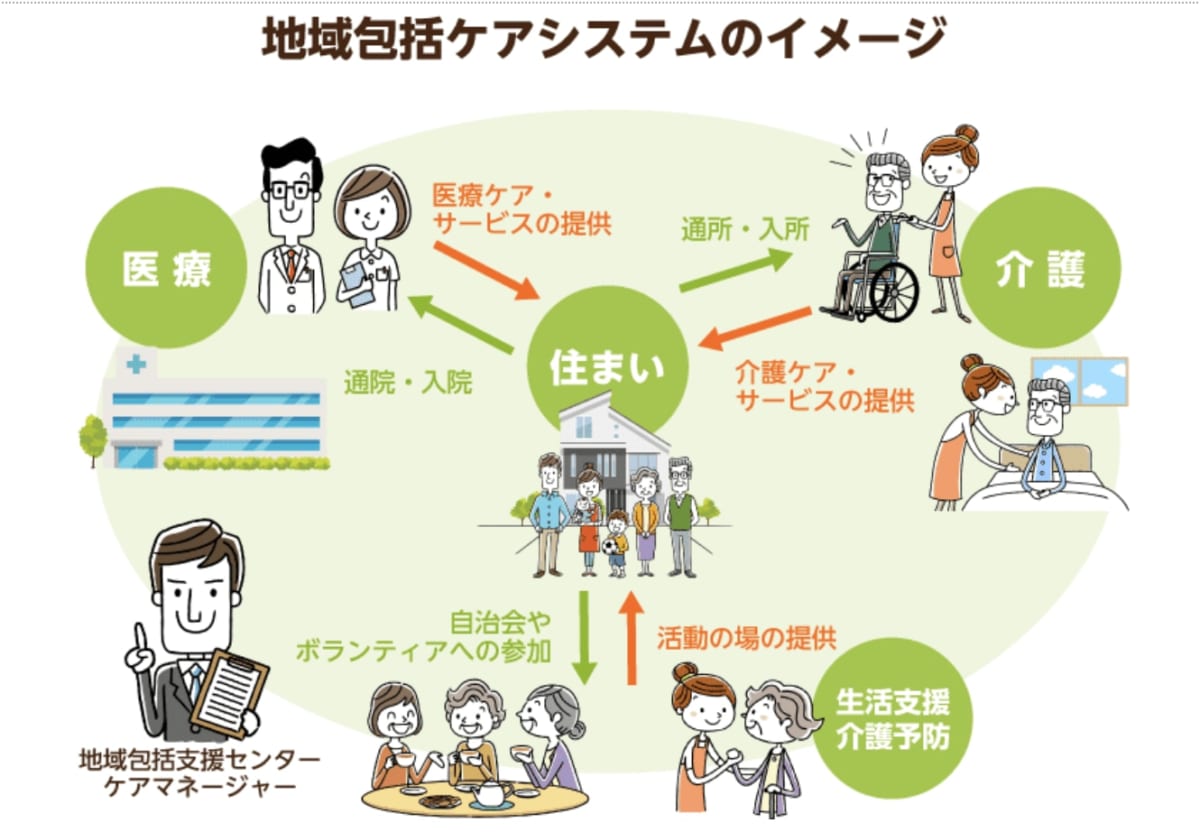
出典:厚生労働省
在宅サービスや自立支援型サービスをさらに充実させ、高齢者が”生きがい”を感じられるような仕組みを作ることが重要です。
医療業界今後の展望
治療から予防へ
私たちは「何らかの症状」が出てから病院に行きます。これはいわゆる「病気の治療」になります。
しかし、高齢化が進む社会では、医療費抑制のためにも、健康寿命を延ばすことが重要です。
そのためには、寝たきり状態や生活習慣病になるのを未然に防ぐ「病気の予防」に力を入れる必要があります。
近年は国内でも、IoTやAI、5Gといった最先端のデジタル技術を組み合わせることで、人々の行動や生活習慣・健康状態などの膨大なデータを収集し、さまざまな形で健康づくりに役立てようとする取り組みが進み始めています。
例えば、NECソリューションイノベータ株式会社が開発した「NEC 健診結果予測シミュレーション」は、健康診断で得たデータをAIが分析することで、将来の健康状態を予測できます。
健康なうちに病気を防ぐ、「治療から予防」へ大きな変革がこれから様々な関連サービスが現れると予測されます。
スマートヘルスケアサービス
スマートヘルスケアとは、IoT(モノのインターネット)やVR(仮想現実)、AR(拡張現実)を活用した医療サービスのことです。
例えば、センサーが搭載されたウェアラブルデバイスを用いて、体温、脈拍、血圧などのバイタルサインを測定し、ネットワークを通じてしかるべき医療機関にデータを送信するといったサービスが挙げられます。
ウェアラブルデバイスとは身体に装着して使う情報端末のことで、医療分野ではスマートウォッチやVRゴーグルなどが用いられます。
スマートヘルスケアを活用するメリットは4つです。
- 取得されたデータを患者自身の疾病予防や健康管理に役立てられる
- 測定の効率化を図ると同時に複数の患者をモニタリングすることも可能になり、人手不足解消に貢献できる
- 遠隔地からでもデータを取得し確認できるため、遠隔地医療の普及と推進に繋がる
- さまざまな患者から収集したデータを集積し、医療ビッグデータとして疫病学研究に役立てることができる
このように、スマートヘルスケアは患者にとっても、医師にとっても大きなメリットがあると考えられています。今後さらなる普及が進めば、医療現場を取り巻く状況は大きく好転するかもしれません。
まとめ
日本の医療業界を取り巻く現状は厳しく、「2025年問題」など解決すべき課題が多く残されています。
一方で、テクノロジーの急速な発展により、医療業界の状況は今後もめまぐるしく移り変わることが予想されています。
医療業界現状の課題を短期・長期で判断した上で、それに合わせた対策や変革が必要になっていくでしょう。